受精方法に違いがあり!!!
とはいえ、どちらを選べば良いかわかりませんね。
まずは、体外受精の流れを見ていきましょう。
1.卵子の成育
質の良い卵子をいくつか確保しておき、その中から最も良いものを選ぶことが大切です。
そのため、FSH注射やhCG注射などのホルモン剤を投与して、卵子を発育させます。
2. 採卵・採精
卵子が十分に発育したら、卵子を摘出します。「採卵」
男性側は採卵のタイミングに合わせて精子の採取を行います。「採精」
3. 授精・培養
採卵が終わったら、いよいよ受精です。
通常体外受精は、採取した卵子と精子をシャーレの中に入れて受精を待ちます。
顕微授精は、顕微鏡下で1つの精子をガラス針で卵子の細胞質内に注入します。
受精を確認したら培養させ、細胞分裂して発育するのを待ちます。
受精から2~3日後は「初期胚」、5~6日後には「胚盤胞」という状態になります。
採卵した卵子を凍結せずその周期に移植する場合は新鮮胚移植へと進み、凍結する場合は次周期以降に移植となります。
4. 胚移植
発育した受精卵(胚)を、初期胚または胚盤胞の状態で子宮内に移植します。
一般的には、初期胚よりも胚盤胞の方が着床率(妊娠率)が高いとされていますが、どの段階で移植するかは胚の状態や子宮内膜のコンディションなどを見て総合的に判断されます。
培養士さんの腕の見せ所ですね。
5. 妊娠判定
胚移植の2~3週間後に血液検査や尿検査などで妊娠が成立したかどうかを判断します。
施設によりますが、移植後1週間で中間判定を行うところもあります。
以上が体外受精の大まかな流れです。
次に、体外受精の受精方法について。
上でも少し触れましたが、体外受精の受精方法にはふりかけ法と顕微授精があります。
※通常体外受精とはふりかけ法のことをさします。
ふりかけ法は、採取した卵子をシャーレという容器に入れ、遠心分離などで精製した精子を振りかけて自ら受精するのを待つ方法です。
顕微授精は、極細ガラス針の先端に1匹の精子を吸引し、顕微鏡で確認しながら卵子内部の細胞質に直接注入する方法です。
体外受精により妊娠が成功する割合は4人に1人です。
1回あたりの費用が30~60万円と高額なものですし、採卵などの身体的負荷も大きくなります。
ですから、体外受精のことについて受ける側もきちんと基本的な知識を身につけておく必要があると思います。
医師の中には体外受精の有効性ばかりを強調する人もみられますので、受ける人がメリットだけでなくデメリットについても知っておくべきだと思います。
まず、体外受精を実施するケースとは?
自然妊娠を目指す方法であるタイミング療法や人工授精を一定回数行っても妊娠に至らない場合に検討されます。
体外受精の基本的な内容は、
・卵子を複数得るための卵巣刺激(内服薬や注射を使用)
・排卵の抑制(内服/坐薬/点鼻薬/注射を使用)
・卵子の成熟(点鼻薬/注射を使用)、卵巣から卵子の採取(採卵)
・培養液内での受精、受精卵の培養
・発育した胚の子宮内への移植(新鮮胚移植)、余剰胚の凍結および融解胚移植
から成ります。
卵巣の刺激方法と排卵抑制方法の組み合わせにより、自然周期法、クロミッド法、Long法、Short法、アンタゴニスト法などに分けられます。
使用する薬剤や分量も様々です。
そして、受精方法にはふりかけ法と顕微授精の二つがあります。
では、それぞれを見ていきましょう。
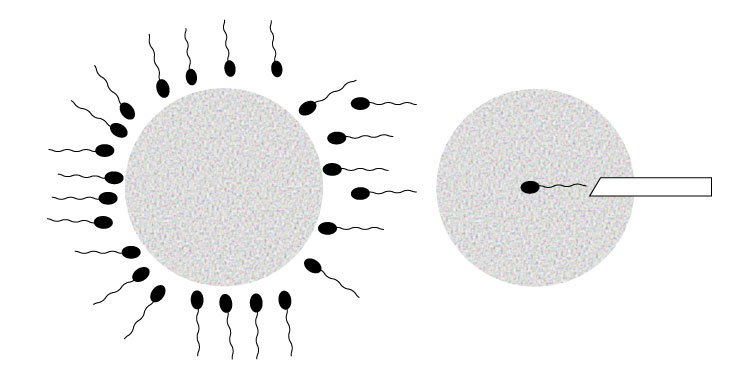
ふりかけ法
ふりかけ法は、卵子が入っている培養液に精子を振りかけて受精するのを待ちます。1個の卵子に対して約10万個の精子を使って、精子が本来持つ受精能力により受精させる方法です。
タイミングや、人工授精よりも精子と卵子の出会いの確立が上がっているということです。
卵子と数億ほどの精子の中の一つが引き合い、そして受精卵となるので、きっと相性も抜群ですね。
そして、受精後、胚盤胞まで育つ確率が顕微授精より10%ほど高いといわれております。
しかし、受精率は顕微授精よりはるかに低いです。
そして、精子の質がとても大事になります。
重症乏精子症、不動精子症、精子無力症、精子奇形症などにより極端に精子の数が少ないため、精子がうまく卵子に入れないことや、卵子の膜が固くて入れないなどで受精できない可能性があります。
では、顕微授精の場合はどうでしょうか?
顕微授精
顕微授精は精子が不良で受精率の低下が懸念されるときに、精子1個を卵子内に注入し授精を行う手法です。
高度な男性不妊(精液中の精子濃度や運動率が低い場合)や体外受精では受精できないと判断した場合に行います。
顕微授精では細いガラス針の先端に1個の精子を入れて顕微鏡で確認しながら人工的に卵子に直接注入し授精します。
そして、受精卵となり、育つのを待ちます。
精子の数が少ない、運動率が低いといった場合や、女性の体が精子を拒絶する抗精子抗体を持っていて、精子が体内に入れない場合でも、顕微授精であれば受精をサポートすることができます。
一般的に、人工授精や体外受精で妊娠が成立しないとき、最終手段として顕微授精の実施を検討することになります。
ふりかけ法より胚盤胞まで育つ確率は低いですが、受精率は高いです。
体外受精に比べて費用が高いのは、卵子に精子を注入する工程に数万円の費用が発生するからです。
「(体外)受精」では、卵子内に精子の「中身」しか入りません。
一方「顕微授精」では、精子の「全体(外身)」も入ります。
精子の頭には「先体酵素」というのが入っていて、それも入ります。
おまけに培養液も(多かれ少なかれ)入ります。
大分違いますね。いろんなおまけが入っているのです。
この「顕微授精」時に、ついでに入るいろんなおまけがどうなんだ?と、いろいろ議論されています。
今のところ、
『"通常量"なら問題ないのでは? でも少ないに越したことはないよね。』
という感じに落ち着いていると思います。
あと、よくある議論が「精子の選択」の話です。
体外受精では、受精能力を有した精子が自然に選択されて入ります。
しかし、顕微授精では、当事者ではない第三者が選択した精子が入れられる。
「受精能力」を有しているかも不明です。
「やはり、体外の方が安心感がある。"我が子"になる精子を選ぶ奴は一体どこのどいつなんだ!」
という意見と、
「自然で選ばれている精子だって単なる偶然。顕微授精で、その人の目にとまるのも単なる偶然。一緒ではないのか。」
という意見もあります。
どちらも、ごもっともです。
まとめると、体外受精と顕微授精の"違い"とは
・受精率と胚盤胞まで育つ確率
・顕微授精では、通常の「受精」では卵子内に入らないものまで入ってしまう
・精子の選択に「人為的な目」が入っている
・一般に体外受精に比べ、顕微授精は費用が高い
現在日本で行われている「体外受精」の半数以上はこの「顕微授精」なのです。
「顕微授精」は通常の「体外受精」よりも費用が高くつきますが、受精する確率が高いので広く普及しています。
しかし、胚盤胞まで育つ確率がよいといわれている体外受精で受精可能な質の良い卵子、精子の場合でも、本当に顕微にする必要があるのでしょうか??
高刺激などで複数の卵が採れた場合は、顕微受精とふりかけ法を半々で行うことがあり、それをスプリットと呼びます。
ご自身に合っている方法をチョイスしていただければと思います。
何かございましたらご質問ください。
銀のすず